Long COVID und das Post-COVID-Syndrom (PCS) bei Kindern und Jugendlichen bestehen aus mehreren Untergruppen mit unterschiedlichem klinischem Verlauf und vermutlich unterschiedlicher Pathogenese. Welche sind die häufigsten Symptome, und wie ist diagnostisch und therapeutisch jeweils vorzugehen?
Am 16. Februar 2023 legte die WHO eine erste Falldefinition für den "Post-COVID-19-Zustand" bei Kindern und Jugendlichen vor. Dieser in Deutschland auch als Post-COVID-Syndrom (PCS) bezeichnete Zustand wird "bei Personen mit einer bestätigten oder wahrscheinlichen SARS-CoV-2-Infektion in der Vorgeschichte" diagnostiziert, "wenn die Symptome mindestens 2 Monate andauern und erstmals innerhalb von 3 Monaten nach der akuten COVID-19 aufgetreten sind" [1]. Das pädiatrische PCS wird gemäß WHO somit 4 Wochen früher als bei Erwachsenen (12 Wochen bzw. 3 Monate) diagnostiziert. Dies hat eine sehr frühzeitige Behandlung der jungen Betroffenen zum Ziel.
Parallel dazu wird weiterhin auch der ältere Begriff Long COVID verwendet – er steht in der Regel als Überbegriff für Symptome, die mehr als vier Wochen nach der SARS-CoV-2-Infektion fortbestehen. Diagnosekriterien für Long COVID bei Kindern und Jugendlichen wurden von den Konventgesellschaften der Deutschen Gesellschaft für Kinder- und Jugendheilkunde (DGKJ) erarbeitet (siehe Abbildung 1).
Was die Codierung in der Praxis angeht, so sollte in Anlehnung an die WHO-Definition der Zusatzcode U09.9! für das pädiatrische PCS ab 2 Monate nach wahrscheinlicher oder gesicherter SARS-CoV-2-Infektion gewählt werden. 4 bis 8 Wochen nach COVID-19 sollten ein passender Code (U07 oder U08) sowie die führende Symptomatik verschlüsselt werden [2].
Von Long COVID bzw. PCS abzugrenzen ist das deutlich seltenere Multisystem Inflammatory Syndrome in Children / Pediatric Inflammatory Multisystem Syndrome (MIS-C/PIMS), das sich bei weniger als einem von 1.000 Minderjährigen etwa 2 bis 6 Wochen nach (auch milder) SARS-CoV-2-Infektion entwickeln kann. Obwohl das PIMS in den zeitlichen Rahmen von Long COVID bzw. PCS passt, wird es als besonders schwerwiegende, hochakut verlaufende und oft intensivmedizinisch relevante, separate Entität verstanden (ICD-10 U10.9).
Nicht häufig, aber auch nicht selten
Die Häufigkeit von Long COVID/PCS im Kindesalter liegt noch immer weitgehend im Dunkeln, was auch daran liegt, dass vorangegangene SARS-CoV-2-Infektionen oft nicht durch einen Test abgeklärt wurden und/oder serologisch nicht verlässlich zu erfassen sind [3]. Es liegen mehr Daten für Langzeitfolgen nach 4 Wochen (Long COVID) als nach 2 – 3 Monaten (PCS) vor. In den wenigen kontrollierten Studien werden Prävalenzen für PCS von 0,8 % [4] bis 13 % [5] bei SARS-CoV-2-infizierten Kindern und Jugendlichen berichtet [6], wobei insgesamt methodisch höherwertige Studien eher Schätzungen im unteren einstelligen Prozentbereich unterstützen [7]. Eine Meta-Analyse kalkulierte 2,0 – 3,5 % Long COVID bei primär nicht hospitalisierten Minderjährigen nach COVID-19 [8]. Stellt man die SARS-CoV-2-
Infektionsraten in der pädiatrischen Altersgruppe in Rechnung, könnten selbst bei eher niedriger Long-COVID-Prävalenz über 100.000 Kinder und Jugendliche in Deutschland betroffen sein.
Einheitlich wird berichtet, dass die Wahrscheinlichkeit der Diagnose eines pädiatrischen Long COVID/PCS mit dem Alter ansteigt und es sich bei den meisten Betroffenen um weibliche Teenager handelt [9].
Keine einheitliche Erkrankung
Auch bei Kindern und Jugendlichen sind Long COVID bzw. PCS jeweils keine einheitlichen Erkrankungen, sondern zeigen klinisch, prognostisch und wahrscheinlich pathogenetisch unterschiedliche Subgruppen. Diese Heterogenität stellt die behandelnden Ärztinnen und Ärzte vor gewaltige Probleme, zumal viele Beschwerden unspezifisch und wechselhaft sowie gegenüber Folgen pandemiebedingter psychischer Belastungen abzugrenzen sind [10]. Erschwerend kommt bei den jüngeren Kindern noch dazu, dass die Beschwerden nur durch Fremdanamnese zu erheben sind.
Häufige Symptome treten oft kombiniert auf
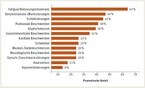
Wie bei Erwachsenen präsentieren sich die Langzeitfolgen von SARS-CoV-2-Infektionen bei Kindern und Jugendlichen mit einer Vielfalt an Symptomen und Krankheitszeichen, die teils organspezifisch sind (etwa Hautveränderungen oder Geschmacksstörungen), überwiegend aber Allgemeinbeschwerden darstellen (etwa Fatigue oder Schlafstörungen). Die prozentuale Verteilung der Beschwerden in einem gut untersuchten deutschen Kollektiv aus Jena ist in Abbildung 2 dargestellt. Gerade die häufigsten Symptome – Fatigue, Belastungsintoleranz, Schlafstörungen und neurokognitive Einschränkungen – treten oft gemeinsam als Cluster auf.
Wie häufig schwere Verläufe sind, ist noch nicht klar. Nach Selbstauskunft zu Long COVID in einem Kollektiv aus dem Vereinigten Königreich sind schwere Verläufe bei jungen Kindern selten und bei Jugendlichen weniger häufig als bei Erwachsenen [7]. Möglich ist auch im Kindes- und Jugendalter die Manifestation von Myalgischer Enzephalomyelitis/Chronischem Fatigue-Syndrom (ME/CFS) als besonders schwerer Form des PCS.
Die häufigsten Symptome von Long COVID/PCS im Einzelnen [12]
- Fatigue: Fatigue bezeichnet eine krankhafte, zu den vorausgegangenen körperlichen, geistigen und/oder seelischen Anstrengungen unverhältnismäßige, durch Schlaf oder Ausruhen nicht zu beseitigende körperliche, geistige und/oder seelische Erschöpfung. Die betroffenen Kinder und Jugendlichen sind also nicht einfach müde, sie fühlen sich im wahrsten Sinn des Wortes "kaputt". Auch nach sehr leichten oder asymptomatischen SARS-CoV-2-Infektionen kann eine schwere, den regulären Alltag deutlich beeinträchtigende Fatigue auftreten.
- Belastungsintoleranz: Dieses Merkmal ist wegen seiner diagnostischen und therapeutischen Implikationen besonders wichtig. Man unterscheidet zwei Formen der Belastungsintoleranz: Zum einen die von vielen anderen Krankheiten bekannte mangelnde Belastbarkeit ("ich kann nicht wie früher"). Zum anderen eine seltenere Form, bei der selbst leichte Belastungen zu einer Symptomverschlechterung führen ("crash"). Dieser als post-exertionelle Malaise (PEM) bezeichnete Einbruch des Gesundheitszustands kann durch körperliche (auch orthostatische), geistige oder emotionale Belastung ausgelöst werden, tritt typischerweise mit zeitlicher Verzögerung auf und hält dann ein bis zwei Tage oder länger an. Eine mehr als 14 Stunden anhaltende PEM ist typisch für ME/CFS.
- Schlafstörungen: Hier werden viele Formen berichtet, insbesondere schwer zu initiierender, unterbrochener und nicht erholsamer Schlaf sowie (teils erheblich) gesteigerter Schlafbedarf. Viele Kinder und Jugendliche berichten, dass sie gleichzeitig müde und überspannt sind ("tired and wired").
- Muskel- und Gelenkschmerzen: Diese treten oft als diffuse, nagende Schmerzen auf und können manchmal nur schwer auszuhalten sein.
- Kopfschmerzen: Sie finden sich häufig bei postviralen Syndromen und können verschiedene Formen annehmen, darunter auch einen "vernichtenden" Charakter.
- Konzentrations- und Merkstörungen: Auch Kinder und Jugendliche berichten über "brain fog" mit kognitiven Einschränkungen wie Vergesslichkeit, verlangsamtem Denken und Schwierigkeiten in der Reizverarbeitung (etwa rasche Ermüdbarkeit bei Hausaufgaben oder Videospielen).
- Orthostatische Intoleranz (OI): Häufig anzutreffen sind Kreislaufbeschwerden, die durch aufrechte Position oder Lagewechsel zum Sitzen oder Stehen ausgelöst werden. Es zeigen sich unter anderem Schwindel, Synkopen, Sehstörungen, körperliche Schwäche, Benommenheit, Tachykardie und/oder Palpitationen. Lageunabhängige Fatigue und Belastungsintoleranz werden häufig zusätzlich berichtet. Sonderformen sind das posturale Tachykardie-Syndrom (POTS) und die orthostatische Hypotonie (OH) (s. u.).
- Ängstlichkeit und Panikattacken: Angst kann als Folge einer komplexen, chronischen Beeinträchtigung, insbesondere bei ausgeprägten Kreislaufregulationsstörungen (z. B. POTS) und ME/CFS auftreten. Schwer betroffene Jugendliche machen sich oft Sorgen um ihre Ausbildung und Zukunft. Auch depressive Symptome werden im Kontext von PCS beobachtet.
- Riech- und Schmeckstörungen: Riechstörungen sind deutlich häufiger als Schmeckstörungen. Beide haben eine in der Regel gute Prognose und werden meist im Verlauf von Wochen bis Monaten wieder besser, wobei intermittierend auch Parosmien auftreten können.
- Kardiale Symptome: Möglich sind Palpitationen, Herzrhythmusstörungen, Tachykardie und Herzschmerzen. Selten können sich dahinter Herzentzündungen verbergen. Häufiger sind ursächliche Kreislaufregulationsstörungen.
- Respiratorische Symptome: Husten und/oder Dyspnoe zählen zu den häufigen Symptomen. Oft finden sich keine Auffälligkeiten bei der Routine-Abklärung (Lungenfunktionstest, Röntgen-Thorax).
Die Langzeitfolgen lassen sich unterschiedlichen Verlaufsformen zuordnen
Grob vereinfachend lassen sich 4 Subgruppen von Long COVID bzw. PCS unterscheiden, wobei sich die Zuordnung oft erst im zeitlichen Verlauf von Wochen oder gar Monaten ergibt:
Organschädigungen
Sie sind bei Kindern sehr selten und können Folge der akuten Erkrankung, aber auch deren intensivmedizinischer Behandlung sein, z. B. Myokarditis, interstitielle Lungenerkrankungen, Niereninsuffizienz oder auch Hauterscheinungen (etwa die an Erfrierungsläsionen erinnernden "COVID-Zehen"). Die WHO empfiehlt, das Post-Intensive-Care-Syndrom (PICS) nach schwerer COVID-19 nicht mit PCS gleichzusetzen.
Protrahierte Rekonvaleszenz
Wie bei anderen Infektionskrankheiten (z. B. Pfeiffersches Drüsenfieber oder Influenza) kann es auch nach COVID-19 zu postviraler Fatigue und/oder anderen, vorübergehenden gesundheitlichen Einschränkungen kommen. Diese können auch nach Wochen und Monaten vollständig ausheilen.
Kreislaufregulationsstörungen
Eine Dysfunktion des autonomen Nervensystems (Dysautonomie) kann Kreislaufregulationsstörungen unterschiedlicher Schwere und Dauer auslösen, wie wie POTS und OH, die die Alltagsfunktion erheblich beeinträchtigen können.
Myalgische Enzephalomyelitis/Chronisches Fatigue-Syndrom (ME/CFS)
Ein sehr kleiner Teil der pädiatrischen PCS-Verläufe mündet in die komplexe Systemerkrankung ME/CFS; sie ist nicht selten mit Kreislaufregulationsstörungen vergesellschaftet und stellt besonders hohe Ansprüche an die kinderärztliche Begleitung (siehe Steckbrief ME/CFS).
- Orthostatische Hypotension (OH): Die klassische OH ist gekennzeichnet durch einen Blutdruckabfall innerhalb von 3 Minuten nach Aufrichten zum Stehen (systolisch um mehr als 20 mmHg oder unter 90 mmHg bzw. diastolisch um mehr als 10 mmHg). Als verzögerte OH wird ein mind. 3 Minuten anhaltender Abfall ab Minute 4 im Stehen bezeichnet.
- Posturales Tachykardiesyndrom (POTS): Hier kommt es innerhalb von 10 Minuten nach der Aufrichtung zum Stehen zu einem anhaltenden Pulsanstieg um mehr als 40 oder auf mehr als 120 Schläge pro Minute (ab einem Alter von 20 Jahren um mehr als 30/Minute ohne Blutdruckabfall).
ME/CFS wird in der ICD-10 als Erkrankung des Nervensystems (G93.3) kodiert und ist eine der schwerwiegendsten und komplexesten Ausprägungen des PCS-Spektrums. Obwohl ME/CFS nach vielen anderen Infektionskrankheiten gut beschrieben ist, ist die Erkrankung wenig erforscht und vielen Menschen mit Gesundheitsberufen wenig bekannt. Details und praktische Hinweise zum klinischen Management sind einer aktuellen Übersichtsarbeit des Autors und der Autorin zu entnehmen [14].
ME/CFS muss abgeklärt werden, wenn neben Fatigue und PEM auch Schmerzen (z. B. Muskelschmerzen), Schlafstörungen, autonome, neurokognitive, neuroendokrine und/oder immunologische Störungen vorliegen [15]. Die Diagnose ME/CFS basiert auf mehrdimensionalen, international konsentierten klinischen Kriterienkatalogen (z. B. den Kanadischen Konsenskriterien, siehe Kasten "Weiterführende Informationen und Materialien"). In jedem Falle müssen andere Erkrankungsursachen durch eine sorgfältige und dem Symptomspektrum angemessene Differenzialdiagnostik ausgeschlossen werden. Ein pädiatrisches ME/CFS-Arbeitsblatt (MBSQ) kann bei dem Autor oder der Autorin angefordert werden und wird nach Publikation auf den DGKJ- und DGPI-Internetseiten bereitgestellt.
Betrachtet man diese unterschiedlichen Verlaufsformen, so wird klar, dass eine einheitliche Pathogenese des PCS unwahrscheinlich ist. Für die von Dysautonomie geprägten Verläufe und ME/CFS wird eine Immundysregulation mit möglicher Reaktivierung endogener Viren (z. B. Epstein-Barr-Virus und andere humane Herpesviren) diskutiert. Auch bestehen Hinweise auf Autoimmunprozesse und eine endotheliale Dysfunktion mit Durchblutungsstörungen (insbesondere des Gehirns).
Vorbestehende Grunderkrankungen können sich im Zuge von COVID-19 verschlechtern (z. B. exazerbiertes Asthma, aggravierte Migräne) und gut definierte Krankheiten (z. B. Diabetes Typ 1) können sich nach einer SARS-CoV-2-Infektion manifestieren. Diese Phänomene werden nicht als Long COVID/PCS verstanden. In welchem Maße bei Kindern und Jugendlichen eventuell bestimmte Autoimmunerkrankungen in Folge einer SARS-CoV-2-Infektion neu auftreten können (etwa Typ-1-Diabetes) ist noch nicht abschließend geklärt.
Der (oft lange) Weg zur Diagnose
Entsprechend der Heterogenität des PCS gibt es keinen einheitlichen diagnostischen Pfad. Die Diagnostik orientiert sich an den vorliegenden Symptomen und verfolgt vor allem das Ziel, andere Erkrankungsursachen auszuschließen. Einzelheiten zum diagnostischen Vorgehen finden sich in der Stellungnahme "Einheitliche Basisversorgung von Kindern und Jugendlichen mit Long COVID" [2]. Auf der Internetseite der DGKJ finden sich zudem Fragebögen für die Anamnese bei V. a. Long COVID (siehe Kasten "Weiterführende Informationen und Materialien").
Folgendes Vorgehen zu häufigen Symptomenkonstellationen hat sich bewährt:
- Fatigue abklären – Neben Dauer und Auslöser wird auch die Schwere der Fatigue erfragt, etwa mit der Fatigue Severity Scale (FSS) (siehe Kasten "Weiterführende Informationen und Materialien"). Da eine Fatigue als Leit- oder Begleitsymptom bei einer Vielzahl von anderen Erkrankungen auftreten kann, ist eine ausführliche Anamnese und Basis-Labordiagnostik unerlässlich (Tab. 1) und ggf. eine fachärztliche Konsultation notwendig.
- Belastungsintoleranz erfragen – Dies sollte Teil jeder Anamnese sein. Insbesondere gilt es, eine PEM zu erkennen, da dies für die Planung der diagnostischen Abläufe und Therapie entscheidend ist. Dies kann anhand eines validierten Fragebogens wie dem DePaul-Symptom-Questionnaire für PEM (DSQ-PEM) (siehe Kasten "Weiterführende Informationen und Materialien") geschehen. Liegt eine PEM vor, so sollte das diagnostische Augenmerk auf das mögliche Vorliegen von ME/CFS gerichtet werden (siehe Steckbrief ME/CFS).
- Orthostatische Intoleranz (OI) erkennen und abklären (lassen) – Kernmerkmal der OI ist eine Symptomverschlechterung in Orthostase (d. h. beim Aufrichten gegen die Schwerkraft) und entsprechende Besserung beim Hinlegen. Liegen Symptome einer OI vor, sollte wegen der Bedeutung für die Therapie- und Rehabilitationsplanung eine eventuell vorliegende OH bzw. ein POTS abgeklärt werden (siehe Steckbrief Kreislaufregulationsstörungen/orthostatische Intoleranz). Hierzu dient der angelehnte 10-Minuten-Stehtest oder – Spezialisten vorbehalten – die Kipptisch-Untersuchung.
- Psychische Symptome richtig einschätzen – Angststörungen können Ausdruck der oft starken adrenergen Überstimulierung sein oder auch sekundär als Krankheitsfolge entstehen. Nie sollten psychische Symptome automatisch als rein psychogen deklariert werden. Eine Depression kann sich als Folge der post-infektiösen Beeinträchtigungen einstellen. Ein erstes Screening kann mittels Fragebögen (z. B. PHQ4) erfolgen, allerdings ist im Zweifelsfall eine kinder- und jugendpsychiatrische Mitbeurteilung unerlässlich. Im Gegensatz zu Jugendlichen mit einer primären Depression sehnen sich die meisten Teenager mit Long COVID/PCS und/oder post-viralem ME/CFS trotz ihrer gesundheitlichen Beeinträchtigungen nach Spiel, Sport und Teilhabe. Sie sind hochmotiviert, ihr gesundes Leben zurückzugewinnen.
- Auf spezifische Organbeteiligungen weisende Symptome – von Hauterscheinungen bis Herzschmerzen – erfordern oft die Überweisung zum jeweiligen Spezialisten.
Die PCS-Therapie unterscheidet sich für verschiedene Subgruppen
Die Therapie des PCS bei Kindern und Jugendlichen hängt von der Verlaufsform ab. Alle Symptome werden bestmöglich nach den etablierten Standards behandelt.
Kreislaufregulationsstörungen können den Alltag der Kinder schwer einschränken. Sie bedürfen einer konsequenten, mehrstufigen Kreislauftherapie. Dazu gehört beim POTS die Anleitung zum Selbstmanagement mit Vermeiden der Auslöser (z. B. zu rasches Aufstehen, große Mahlzeiten), vermehrtes Trinken (insbesondere vor dem ersten morgendlichen Aufrichten, 2 – 3 Liter pro Tag), erhöhte orale Salzzufuhr (bis 10 g Kochsalz pro Tag als Tabletten/Kapseln oder Elektrolytlösungen soweit kein arterieller Hypertonus vorliegt), konsequentes Tragen von Stützstrümpfen/strumpfhosen und evtl. einer Leibbinde sowie distale Muskelübungen. Wenn nicht-pharmakologische Maßnahmen nicht ausreichen, kommt eine medikamentöse Therapie (off-label) in Frage. In den meisten Fällen kann damit eine Verbesserung erzielt werden; die medikamentöse Therapie ist jedoch oft eine Gratwanderung zwischen Wirkung und Verträglichkeit.
Liegt eine PEM vor, müssen Überlastungen durch konsequentes Selbstmanagement vermieden werden. Diese Strategie wird als Pacing bezeichnet ("sich selbst das richtige Tempo vorgeben", "im eigenen Energiekorridor bleiben"). Aktivitäten sollen individuell so geplant und durchgeführt werden, dass keine PEM ("crash" s.o.) entsteht. Eine starre stufenweise Aktivierung ist bei PEM kontraindiziert, da sie eine Abwärtsspirale im Krankheitsverlauf in Gang setzen kann [16]. Rehabilitationskonzepte müssen im Falle von PEM das "Pacing"-Konzept berücksichtigen. Ein Aktivitäts- und Symptomtagebuch kann die Einschätzung der individuellen Belastungsgrenzen erleichtern. Pacing kann durch eine gute Planung und Priorisierung des Alltags erleichtert werden (3-P-Regel). Die wichtigsten Prinzipien des "Pacings" sind auf der Webseite der Deutschen Gesellschaft für ME/CFS zusammengefasst (siehe Kasten "Weiterführende Informationen und Materialien").
Die Darstellung der multimodalen, multiprofessionellen Therapie bei ME/CFS sprengt den Rahmen dieses Artikels; wichtige Grundlagen sind einem frei verfügbaren Übersichtsartikel des Autors und der Autorin zu entnehmen [14]. Die Behandlung erfolgt wie bei PCS symptomorientiert und muss neben einer optimalen Therapie von Schmerzen, Schlaf- und Kreislaufstörungen eine angemessene psychosoziale Versorgung beinhalten. In schweren Fällen ist sie nur aufsuchend möglich. Telemedizin kann für hausgebundene Betroffene sehr hilfreich sein.
Weil schwere Verläufe des PCS die betroffenen Kinder bzw. Jugendlichen und ihre Familien oft in schwere Krisen mit hohem Betreuungsbedarf stürzen, ist die professionelle kinder- und jugendärztliche Begleitung entscheidend. Gegebenenfalls muss ein angemessener Grad der Behinderung abgebildet werden. Die gesetzlich verankerten Möglichkeiten für die Unterstützung familiärer Pflege sollten wahrgenommen werden. Abhängig vom Schweregrad sind Nachteilsausgleich, Hausunterricht und individuelle pädagogische Sonderregeln an Schule und Ausbildungsplatz sinnvoll, eventuell auch internetbasierter Schulunterricht. Gerade der Schulbesuch stellt oft eine Gratwanderung dar und erfordert eine enge und einfühlsame Abstimmung aller Beteiligten.
- Long COVID und das Post-COVID-Syndrom (PCS) bei Kindern und Jugendlichen bestehen aus mehreren Untergruppen mit unterschiedlichem klinischem Verlauf und vermutlich unterschiedlicher Pathogenese.
- Das pädiatrische PCS wird gemäß Definition der WHO nach einer bestätigten oder wahrscheinlichen SARS-CoV-2-Infektion diagnostiziert, wenn die Symptome mindestens 2 Monate andauern, erstmals innerhalb von 3 Monaten nach der akuten COVID-19 auftreten und nicht durch andere Ursachen zu erklären sind.
- Viele Betroffene leiden unter Fatigue, aber auch zahlreiche andere Symptome sind möglich. Die Ursachen aller Beschwerden müssen differenzialdiagnostisch abgeklärt werden.
- Im Falle einer orthostatischen Intoleranz (OI) soll das mögliche Vorliegen von posturalem Tachykardie-Syndrom (POTS) oder orthostatischer Hypotonie (OH) geprüft werden.
- Oft liegt eine Belastungsintoleranz vor. In diesem Fall sollte geprüft werden, ob bei Überlastung eine post-exertionelle Malaise (PEM) auftritt. Bei Vorliegen einer PEM sind Überlastungen im Alltag zu vermeiden (Prinzip des Pacings).
- Komplexe PCS-Verläufe mit PEM bis zum Folgetag nach Belastung sollten den Verdacht auf Myalgische Enzephalomyelitis/Chronisches Fatigue-Syndrom (ME/CFS) wecken.
- Die bisher nur auf Englisch verfügbaren Fragebögen und Protokolle werden demnächst auch auf Deutsch unter: https://www.mri.tum.de/chronische-fatigue-centrum-fuer-junge-menschen-mcfc abrufbar sein.
- Internetseiten der DGKJ: Dort können diverse Fragebögen und Infoblätter heruntergeladen werden, z. B. zur Einschätzung der Dringlichkeit des Behandlungsbeginns, allgemeine Anamnese bei Verdacht auf Long COVID, spezielle Anamnese bei Verdacht auf Long COVID (Fragebogen für Sorgeberechtigte) sowie zu Differenzialdiagnostik und Therapie. https://www.dgkj.de/
- Deutsche Gesellschaft für ME/CFS: https://www.mecfs.de/was-ist-me-cfs/informationen-fuer-aerztinnen-und-aerzte/
- Kanadische Konsensuskriterien (CCC) zur Diagnose von ME/CFS: https://cfc.charite.de/fileadmin/user_upload/microsites/kompetenzzentren/cfc/Landing_Page/Kanadische_Kriterien_mitAuswertung.pdf
- NASA-Anlehntest (NASA lean test): https://batemanhornecenter.org/wp-content/uploads/filebase/providers/mecfs/10-Minute-NASA-Lean-Test-Clinician-Instructions-06_12_2022.pdf
- Patienteninformation zum Pacing: https://www.mecfs.de/was-ist-me-cfs/pacing/
- Fatigue Severity Scale: https://best.ugent.be/BEST3_FR/download/moeheid_schalen/FSSschaal_ENG.pdf
- DePaul-Symptom-Questionnaire zur Einschätzung einer evtl. vorliegenden post-exertionellen Malaise: https://cfc.charite.de/fileadmin/user_upload/microsites/kompetenzzentren/cfc/Landing_Page/DSQ-PEM_TUM.pdf
| [1] | Zentrum für Präventivmedizin und Digitale Gesundheit, Abteilung Allgemeinmedizin, Universitätsmedizin Mannheim, Universität Heidelberg; | |
| [2] | MRI Chronische Fatigue Zentrum für junge Menschen, Zentrum für Kinder- und Jugendmedizin, Klinikum rechts der Isar der Technische Universität München und München Klinik |
Erschienen in: Kinderärztliche Praxis, 2023; 94 (5) Seite 310-316