Aus der Praxis: Fallbeispiel eines 12-jährigen Jungen mit rezidivierender Dysphagie und einem Globusgefühl. Diagnose, Therapieoptionen und Prognose.
Anamnese und Befund
Ein 12-jähriger Junge wird mit seit dem Vortag bestehender Dysphagie und einem Globusgefühl aus der Hals-Nasen-Ohren-Klinik in unsere Kinderklinik verlegt. Bei Verdacht auf einen Fleischbolus war bereits eine starre Ösophagoskopie durchgeführt worden, die als unauffällig befundet worden war. Ähnliche Episoden seien in den vergangenen 2 Jahren etwa 2 – 3 mal pro Jahr aufgetreten, die Symptomatik habe bisher jedoch jeweils nur für maximal einen Tag angehalten. Im Intervall sei die Nahrungsaufnahme ohne Beschwerden möglich gewesen. Eine Abhängigkeit der Beschwerden von bestimmten Nahrungsmitteln oder der Konsistenz der Speisen bestand nicht. Der Junge sei bis auf bekannte Allergien gegen Honig, Nüsse und Kiwis gesund.
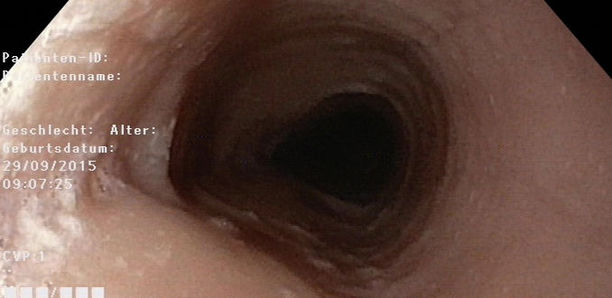
Bei der Aufnahmeuntersuchung gibt der Patient an, keinerlei Nahrung oder Flüssigkeit herunterschlucken zu können, selbst Speichel wird ausgespuckt. Der körperliche Untersuchungsbefund ist unauffällig, insbesondere ist keine Struma palpabel und es zeigt sich eine normale Larynxverschieblichkeit. Auch laborchemisch ergeben sich keine wegweisenden Befunde: Hb 11,8 g/dl, Thrombozyten 214.000/µl, Leukozyten 4.000/µl, davon 50 % Lymphozyten, 44 % segmentkernige Granulozyten, 2 % Monozyten, 4 % Eosinophile; Normwerte für Elektrolyte, Kreatinin, ALT, LDH, Harnsäure, CRP, Gerinnungsparameter und Immunglobuline. Eine Abdomensonographie zeigt einen Normalbefund, ein Ösophagus-Breischluck zeigt einen regelrechten Schluckakt, das Kontrastmittel wird nach dem zweiten Schluck jedoch wieder erbrochen. In einer flexiblen Ösophagogastroduodenoskopie mit Biopsien zeigen sich die in Abbildung 1 dargestellten Befunde.
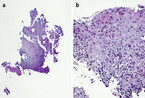
Endoskopisch (Abb. 1) zeigt sich eine unregelmäßige Ösophagusschleimhaut mit weißlichen Auflagerungen, die nicht abstreifbar sind. Es sind eine längliche Fältelung sowie eine Ringbildung erkennbar und die Peristaltik scheint vermindert. Histologisch (Abb. 2) zeigt sich ein hyperplastisches Plattenepithel mit ausgeprägter eosinophiler Ösophagitis (mind. 50 eosinophile Granulozyten bei 40-facher Vergrößerung). Somit besteht makroskopisch und histologisch das Bild einer eosinophilen Ösophagitis (eosinophilic esophagitis, EoE).
Eosinophile Ösophagitis (EoE)
Die EoE ist eine chronisch-entzündliche, immunvermittelte Erkrankung, die in jedem Lebensalter auftreten kann. Seit der Erstbeschreibung in den 1990er-Jahren steigt die Inzidenz an [1], möglicherweise auch aufgrund zunehmender Bekanntheit des Krankheitsbildes in der Ärzteschaft. Typische Symptome bei älteren Kindern und in der Adoleszenz sind Dysphagie und Nahrungsmittelimpaktationen. Bei Säuglingen und Kleinkindern stehen Fütterstörung, Gedeihstörung, Bauchschmerzen und Erbrechen im Vordergrund. Häufig besteht eine atopische Prädisposition.
In die Pathogenese der EoE sind die Aktivierung epithelialer inflammatorischer Signalwege (Produktion von Exotaxin-3), eine gestörte Barrierefunktion (mediiert durch Desmoglein-1), eine gesteigerte Produktion oder Aktivität von TGF-β und eine Induktion einer allergen-getriggerten TH2-dominanten Immunreaktion, die zu einer Einwanderung und Degranulation eosinophiler Granulozyten und Mastzellen in die Ösophagusschleimhaut führen, involviert [2].
Als Folge der chronischen eosinophilen Entzündung kommt es zu einem Umbau der Ösophagusschleimhaut und zu Fibrosierungen, die zu den oben beschriebenen, makroskopischen Veränderungen führen können [3]. Obgleich die Hauptdifferenzialdiagnose der EoE die gastroösophageale Refluxerkrankung ist, kommen auch andere Erkrankungen mit ösophagealer Eosinophilie wie infektiöse Ösophagitiden, ösophageale Achalasie, Zöliakie, Morbus Crohn, Graft-versus-Host-Erkrankung und hypereosinophiles Syndrom in Frage.
Diagnostik: Endoskopie mit Biopsien
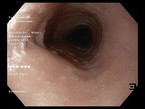
Bei klinischem Verdacht sollte eine Ösophagogastroduodenoskopie (ÖGD) mit Biopsien durchgeführt werden (Abb. 3). Typische makroskopische Veränderungen finden sich in ca. 90 % der Fälle [4]. Mögliche Befunde sind Ringbildungen, weiße Exsudate/Plaques, Längsfurchen, ein Schleimhautödem, Strikturen und eine Fragilität der Mukosa [1, 3, 4]. Histologisch finden sich eine Eosinophilie mit > 15 Eosinophilen/high power field (HPF), eosinophile Mikroabszesse sowie unspezifische Veränderungen, wie beispielsweise eine Basalzonenhyperplasie [5]. Laborchemisch kann teilweise eine Eosinophilie im peripheren Blut gemessen werden [6], diese ist jedoch nicht immer vorhanden und lässt sich aufgrund der häufig zusätzlich bestehenden atopischen Erkrankungen nicht sicher der EoE zuordnen. Nach einer 8-wöchigen Therapie mit Protonenpumpeninhibitoren (PPI) in einer Dosierung von 1 – 2 mg/kg/Tag (maximal 40 mg/Tag) muss erneut eine ÖGD mit Biopsien erfolgen. Erst wenn hier histologisch weiter > 15 Eosinophile/HPF in der Ösophagusschleimhaut detektiert werden können, kann die Diagnose einer EoE gestellt werden. Bei einer Reduktion der Eosinophilen nach PPI-Therapie auf < 15 Eosinophile/HPF müssen andere Differenzialdiagnosen, z. B. eine PPI-responsive EoE oder eine gastroösophageale Refluxerkrankung (gastroesophageal reflux disease, GERD), in Betracht gezogen werden.
- Endoskopisch meistens makroskopische Auffälligkeiten der Ösophagusschleimhaut wie Ringbildungen, weiße Exsudaten, Längsfurchen, Schleimhautödem, Strikturen
- Histologische Eosinophilie (> 15 Eosinophile/HPF)
- Blutbild oft unauffällig, Eosinophilie möglich
Therapieoptionen: PPI, Allergenkarenz, topische Steroide
Bis zu 40 % der Fälle von EoE sprechen gut auf PPI an (PPI-responsive EoE), daher sollte zunächst immer ein Therapieversuch mit PPI in einer Dosis von 1 bis 2 mg/kg/Tag (maximal 40 mg/Tag) für 8 Wochen durchgeführt werden [1]. Zur Re-Evaluation ist dann eine erneute ÖGD notwendig.
Kommt es zu keinem (ausreichenden) Ansprechen auf die Therapie (weiter > 15 Eosinophile/HPF in der Histologie der Ösophagusschleimhaut), sollte zunächst eine umfassende Allergiediagnostik in die Wege geleitet werden, um mögliche auslösende Nahrungsmittelallergene zu identifizieren. Gelingt dies, kann eine gezielte Eliminationsdiät versucht werden. Alternativ ist eine empirische Eliminationsdiät mit Verzicht auf die 6 häufigsten Nahrungsmittelallergene (Milch, Weizen, Hühnerei, Soja, Erdnuss, Fisch/Schalentiere) möglich [1].
Eine weitere Therapieoption sind topische Steroide. Hierfür eignen sich visköse Suspensionen, wie sie für Budesonid zur Verfügung stehen. Zu Therapiebeginn kann mit einer Dosis von 1 mg/Tag (Kinder < 10 Jahre) bzw. 2 mg/Tag (Kinder > 10 Jahre) in 2 Einzeldosen begonnen werden. Eine Steigerung bis auf 4 mg/Tag ist möglich [1]. Da die klinische Symptomatik und die Ausprägung der Entzündungsreaktion nicht zwangsläufig miteinander korrelieren [7] und beispielsweise eine histologische Besserung auch bei gleichbleibender Klinik möglich ist [8], ist eine Re-Evaluation des Therapieerfolgs bisher nur mittels Endoskopie und Biopsien sicher möglich. Mögliche Komplikationen wie Strikturen und Motilitätsstörungen sind abhängig von der entzündlichen Aktivität [3]. Daher sollte bei histologisch ausgeprägter entzündlicher Aktivität eine Therapie auch bei gering ausgeprägter Klinik erfolgen.
Bei unzureichender Besserung ist eine Umstellung der Therapie und gegebenenfalls eine Therapieeskalation indiziert. Eskalations-Optionen, die allerdings eine stärkere Einschränkung der Lebensqualität bzw. mehr Risiken und Nebenwirkungen mit sich bringen, sind systemische Steroide, eine Elementardiät oder Ösophagus-Dilatationen als ultima ratio.
Unser Patient
Bei unserem Patienten begannen wir nach Erhalt der Befunde eine Therapie mit Omeprazol 40 mg/Tag für 8 Wochen. In einer anschließenden Re-Endoskopie zeigte sich zwar makroskopisch eine leichte Besserung der Befunde, es waren jedoch immer noch typische Veränderungen einer EoE (hier insbesondere eine Längsfurchung sowie weißliche, punktförmige Erhabenheiten und ein typisches Ablederungsphänomen bei Biopsierung aufgrund der pergamentartigen Schleimhaut) vorhanden. Auch histologisch persistierte die Eosinophilie mit > 50 eosinophilen Granulozyten/HPF in der Ösophagusschleimhaut. Wir veranlassten eine umfassende allergologische Diagnostik zur Identifikation möglicher auslösender Antigene. Weder das Gesamt-IgE noch der spezifische ImmunoCAP auf Nahrungsmittelallergene (Eiklar, Milcheiweis, Dorsch (Kabeljau), Weizenmehl, Erdnuss, Sojabohne, Haselnuss, Karotte, Sellerie) zeigten pathologische Werte.
Zur Induktion einer Remission haben wir unserem Patienten nun alle weiteren diagnostischen (exakte dermatologische Allergietestung mittels Haut-Prick-Test) und therapeutischen Optionen (Elementardiät, 6-food-Eliminationsdiät und zusätzlich die Gabe einer viskösen Formulierung von Budesonid in einer Dosierung von 2 mg/d in 2 Einzeldosen) vorgestellt. Die Familie wird nun als erstes eine exakte allergische Diagnostik durchführen lassen. Bis zur endgültigen Feststellung der ursächlichen Nahrungs- und/oder Inhalationsallergene hat sich die Familie für eine 6-food-Eliminationsdiät in Verbindung mit der Anwendung eines topischen Steroids (Budesonid) entschlossen.
Prognose
Die EoE ist eine chronische Erkrankung, ein erneutes Aufflammen der Entzündungsaktivität ist daher jederzeit möglich. Die Datenlage zu Langzeitverläufen ist zurzeit noch dünn, mit Langzeitkomplikationen muss jedoch insbesondere bei unzureichender Kontrolle der entzündlichen Aktivität gerechnet werden. Eine Einschränkung der Lebensqualität entsteht nicht nur durch die klinischen Symptome, sondern insbesondere auch durch die aufwändigen Verlaufsuntersuchungen mit wiederholten Endoskopien sowie durch die einschränkenden Eliminationsdiäten.
- Bei älteren Kindern mit unklarer Dysphagie und Globusgefühl bis hin zu Nahrungsmittelimpaktationen sollte differenzialdiagnostisch an eine eosinophile Ösophagitis (EoE) gedacht werden.
- Jungen sind häufiger betroffen als Mädchen und regelhaft besteht eine allergische Diathese gegenüber Nahrungsmittelallergenen und/oder inhalativen Allergenen.
- Wiederholte Ösophagogastroduodenoskopien mit Biopsierung für Histologie sind für eine korrekte Diagnose notwendig.
- Die Therapie besteht aus einer Elimination der auslösenden Allergene und gegebenenfalls Anwendung von topischen Steroiden.
Marie-Christine Reinert¹, Philipp Ströbel², Hendrik Rosewich¹ | ¹Klinik für Kinder- und Jugendmedizin, Universitätsmedizin Göttingen; ²Institut für Pathologie, Universitätsmedizin Göttingen
Interessenkonflikt: Die korrespondierende Autorin gibt für sich und ihre Co-Autoren an, dass keine Interessenkonflikte bestehen.
Erschienen in: Kinderärztliche Praxis, 2016; 87 (2) Seite 117-122