Die Bundesarbeitsgemeinschaft Sozialpädiatrischer Zentren (BAG-SPZ) hat seit 1996 konsequent Maßnahmen der Qualitätssicherung weiterentwickelt. Durch die kontinuierliche Abfrage und hohe Rücklaufquoten (54 bis 83 %) konnten Entwicklungen in der sozialpädiatrischen Versorgung von Kindern und Jugendlichen gut aufgezeigt werden. Ergebnisse aus der letzten Strukturdatenerhebung, bezogen auf das Jahr 2022, werden im Folgenden in Form von Kernbotschaften dargestellt.
Als Ausgangspunkt dieses Konsensprozesses kann man die Erstauflage des Altöttinger Papiers vom 08. 03. 2002 betrachten. Hier hat man sich auf Grundlagen und Zielvorgaben für die Arbeit in SPZ geeinigt und hat diese in den jeweiligen Neuauflagen 2009 und 2014 an sich verändernde Gegebenheiten angepasst. In Form einer Qualitätssicherung hat man erstmalig im Jahr 2000 eine Strukturdatenerhebung innerhalb des SPZ-Versorgungsnetzwerkes durchgeführt. In den Jahren 2000, 2006 und 2011 wurden noch Papierfragebögen ausgefüllt, ab 2014 wurde dann eine Online-Fragebogenversion gemeinsam mit der Firma JSMoin Softnet AG Hamburg entwickelt und durchgeführt. Verantwortlich für gezielte Fragestellungen, die Auswertung und die Ergebnisbewertung war die AG Strukturdaten innerhalb des Zentralen Qualitätsarbeitskreises (ZQAK).
Von den 161 SPZ haben für die jüngste Erhebung 91 Institutionen Daten geliefert, das entspricht einer Rücklaufquote von 57 %. Da die SPZ entsprechend der KV-Zulassung nach § 119 SGB V fast überall die gleichen Grundvoraussetzungen haben, lassen sich die gewonnenen Daten gut hochrechnen. Aus länderspezifischen Besonderheiten mussten Berlin und Rheinland-Pfalz teilweise gesondert betrachtet werden, da in diesen Bundesländern die heilpädagogische Frühförderung und die sozialpädiatrische Versorgung in Abweichung zu den anderen Bundesländern geregelt ist.
Patienten-Versorgungsleistung in SPZ
Die Zahl der abgerechneten Quartalsüberweisungsscheine stieg seit dem Jahr 2000 von damals ca. 227.000 um das gut Dreifache auf 711.942 Quartalsscheine im Jahr 2022. In den vergangen 8 Jahren seit 2014 hat diese Zahl um fast 20 % zugenommen. Da die Kinder und ihre Familien in durchschnittlich 1 bis 2 Quartalen des Jahres im SPZ behandelt werden, wurden im Jahr 2022 ca. 466.000 Patienten in den SPZ vorstellig. Somit ist die Anzahl der behandelten Kinder noch mehr gestiegen. Es sind ca. 35 % mehr behandelte Kinder und Jugendliche als 2014.
In Deutschland leben 14,25 Millionen Minderjährige (Quelle: Statistisches Bundesamt, 2022), daraus kann man folgern, dass knapp eine halbe Million Kinder, Jugendliche und deren Familien im Jahr 2022 in einem SPZ behandelt wurden. Das wären ca. 3,5 % dieser Population.
Im Benchmarking der 161 SPZ untereinander sind die Mittelwertzahlen der Datenerhebung eine wichtige Bezugsgröße. Im Durchschnitt werden pro SPZ ca. 4.422 Quartalsüberweisungsscheine/Jahr abgerechnet. Diese verteilen sich auf durchschnittlich 2.896 Patienten und Familien. Entsprechend den regionalen Gegebenheiten unterscheiden wir kleine SPZ (weniger als 2.875 ÜWS/Jahr) von großen SPZ (mehr als 5.174 ÜWS/Jahr). Die mittelgroßen SPZ liegen zwischen diesen zwei Bezugsgrößen. Grundlage für diese Berechnung war die Drittelung aller eingegebenen Daten. Auch bei dieser Größeneinteilung verschieben sich die Obergrenzen innerhalb des gesamten Erfassungszeitraumes seit Beginn der Datenerhebung.
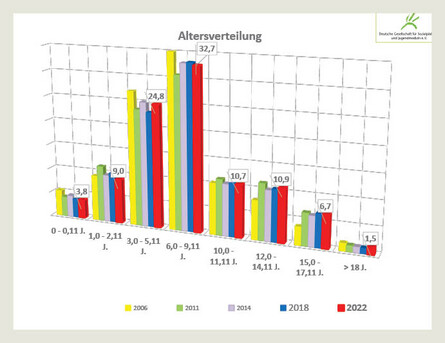
Altersstatistik
Die Altersverteilung der in SPZ behandelten Patienten hat sich von 2006 bis 2022 nicht wesentlich verändert. Mehr als die Hälfte der Kinder in SPZ sind zwischen 3 und 10 Jahre alt, Säuglinge und Kleinkinder bis 3 Jahren machen rund 14 % aller Patienten im SPZ aus. Der Peak der Überweisungen liegt im Betreuungsalter von 5 und 7 Jahren (ca. 10 % pro Jahrgang), wobei hier der Übergang von der Kita (freiwillig) zur Einschulung (Schulpflicht) ein wesentlicher Grund ist (Abb. 1). Ab dem Alter von 9 bis 10 Jahren setzt dann ein langsamer, aber kontinuierlicher Rückgang der behandelten Altersgruppen ein. Die Jugendlichen zwischen 16 und unter 18 Jahren bilden 4 % des Patientenkollektivs ab. Dies sind hochgerechnet deutschlandweit zwischen 7.000 bis 8.000 Jugendliche, die entweder aufgrund der Schwere und der Komplexität der Behinderung einer Weiterbetreuung in einem MZEB bedürfen oder die Zugangskriterien für ein MZEB nicht erfüllen (Schweregrad der Erkrankung), aber in ihrem Übergang von der schulischen zur beruflichen Weiterentwicklung noch eine multiprofessionelle Hilfe benötigen. Aufgrund dessen appellieren die SPZ-Leiter an die politisch Verantwortlichen zu einer Höhersetzung des Behandlungsalters im SPZ bis zum 21. Lebensjahr.
Diagnosehäufigkeit und ihre Verteilung
Auf Basis des Altöttinger Papiers (2002) wurde die Mehrbereichsdiagnostik in der Sozialpädiatrie (MBS) als Klassifikationssystem festgelegt. Mittlerweile nutzen ca. 80 % der SPZ diese Diagnose-Erfassung für ihre Dokumentation. Das EKPSA(T)-Schema spiegelt die Diagnosenvielfalt der Patienten in den SPZ mit im Durchschnitt 4 Diagnosen pro Patient pro Überweisungsschein wider.
Der erste Bereich dieses Schemas, die Entwicklung (E) ist hierbei "wegweisend für die SPZ". Die Diagnosen aus dem Bereich F7-, F8- und F9-Kapitel der ICD-10 spiegeln die ambulante Versorgungsnotwendigkeit der SPZ-Infrastruktur wider und treffen auf die Mehrheit der Patientenüberweisungen zu. Die Patienten mit Komplexbehinderungen und insbesondere die Diagnosen aus dem G-Kapitel der ICD-10 stellen den Kern der Behandlungsgruppe in den SPZ dar, verteilen sich aber relativ homogen auf die Altersgruppe zwischen 0 und 18 Jahren. Seit Jahren besetzt die mit Diagnosen "umschriebene Entwicklungsstörung der Sprache" (F80) den 1. Platz der TOP 10-Diagnosenliste, knapp gefolgt von der F83 (kombinierte umschriebene Entwicklungsstörung) und der umschriebenen Entwicklungsstörung der Motorik (F82). ADHS ist eine konstant häufige Diagnose und belegt den Platz 4. Alle Diagnosen, insbesondere auch die für die Komplexbehinderungen, sind bezüglich ihres Rankings relativ stabil.
Es gibt aber eine Ausnahme – die Autismus-Spektrum-Störung (F84)! Diese lag 2014 noch auf Platz 13, 2018 auf Platz 11, jetzt ist sie in die TOP 10 auf Platz 7 vorgerückt. Wenn man die Berichte einzelner SPZ-Leiter, die insbesondere in den Großstadtregionen ansässig sind, aufmerksam betrachtet, dann ist die Spitze dieses Trends wohl noch gar nicht erreicht.
Finanzierungsgrundlage
Die Finanzierung der medizinischen Leistungen, die in den SPZ erbracht werden, regelt § 120 SGB V, Satz 2. Die Vergütung wird von den Landesverbänden der Krankenkassen und den Ersatzkassen nach entsprechenden Verhandlungen übernommen und muss bezüglich der Höhe die Leistungsfähigkeit der SPZ bei wirtschaftlicher Betriebsführung gewährleisten. Im Widerspruch dazu steht aber, dass die Patienten auf nichtärztliche sozialpädiatrische Leistungen (§ 43a SGB V) einen Anspruch haben, der aber bei der Aufstellung des Behandlungsplanes endet. Insbesondere betrifft dies die Arbeit der für die Behandlung notwendigen Fachkräfte aus dem Bereich der Sozial- und Heilpädagogik. Deren Tätigkeit im Rahmen der Behandlung wird allenfalls sehr lückenhaft und hochdefizitär von der Eingliederungshilfe übernommen.
Die Ausgaben der gesetzlichen Krankenkassen (GKV) für die Versorgungsleistung in SPZ betrugen im Jahr 2022 insgesamt 308.027 Millionen Euro (Quelle: BMG, Finanzergebnisse der GKV f. 2022). Mit diesen finanziellen Mitteln wurden fast eine halbe Million Kinder und Jugendliche sowie deren Familien, also 3,5 % dieser Altersgruppe, in den SPZ multiprofessionell und interdisziplinär mitbehandelt. Bei einer Gesamteinnahme durch Beiträge der GKV pro Jahr im Jahr 2022 in Höhe von 289.315 Milliarden Euro (Quelle: BMG, Finanzergebnisse der GKV f. 2022) entspricht dies ca. 0,1 % der Versichertenbeiträge, die einer Vielzahl von Kindern und Jugendlichen und deren Familien mit besonderen Bedarfen im Rahmen der sozialpädiatrischen Betreuung zugutekommen.
Die SPZ-Finanzierung durch die GKV ist nicht teuer! Anders – es ist eine effektive Investition in die sozialmedizinische Gesundheit von Kindern und Jugendlichen und somit in die Zukunft der Gesellschaft.
Demgegenüber ist die Unterfinanzierung der sozial- und heilpädagogischen Behandlungen von Kindern und Jugendlichen in SPZ gemessen am gesellschaftlichen Wandel kaum noch vertretbar und nicht länger hinnehmbar.
Der Anteil der Mitfinanzierung durch Sozial- und Jugendhilfeträger an den Gesamtkosten der SPZ wird auf weit weniger als 10 % geschätzt. Für eine gesetzliche Angleichung des § 43 a SGB V auch für die SPZ entsprechend dem dort formulierten Satz 2, der die nichtärztlichen sozialpädiatrischen Leistungen für die ambulante Behandlung beschreibt, setzt sich die DGSPJ vehement seit Jahren auf der politischen Bundesebene ein.
Zusammensetzung des multiprofessionellen Teams in den SPZ
Das multiprofessionelle Team in einem SPZ setzt sich aus Ärzten, Psychologen, Therapeuten, Heil- und Sozialpädagogen, aber auch medizinischen Fachangestellten, Kinderkrankenschwestern und Verwaltungsmitarbeitern zusammen. Wir können davon ausgehen, dass ca. 4.200 Vollzeitkräfte in den 161 SPZ für die Versorgung der betroffenen Kinder und Jugendlichen zur Verfügung stehen. Das sind durchschnittlich pro SPZ ca. 26 Vollzeitkräfte (VK). Davon arbeiten ca. 38 % im ärztlich/psychologischen Bereich, das sind mehr als ein Drittel der Mitarbeiter. Jeweils ein Viertel (knapp 25 %) der Gesamtmitarbeiter stellt der Heilmittelbereich sowie der Bereich der Service- und Verwaltungskräfte dar. Circa 12,4 % der Mitarbeiter sind Heil-/Sozialpädagogen oder andere Therapeuten. Hier ist die Finanzierung zum Teil prekär, da die gesetzliche Grundlage für diese Mitarbeiter von den Kostenträgern unterschiedlich aufgelegt wird (s. u. Absatz Finanzierungsgrundlage).
In den 161 SPZ arbeiten ca. 1.100 Fachärzte für Kinder- und Jugendmedizin (KJM), das sind ca. 7 Fachärzte für KJM pro SPZ (Köpfe). Auch unter Berücksichtigung der zunehmenden Teilzeitarbeit, insbesondere auch bei jüngeren Ärztinnen, ist davon auszugehen, dass ca. 865 VK in den SPZ durch Ärztinnen und Ärzte für KJM repräsentiert werden. Bezüglich der Qualifikation der Fachärzte für KJM kann man festhalten, dass ca. jeder Dritte eine Schwerpunktbezeichnung Neuropädiatrie erworben hat (ca. 386), sodass neben der quantitativen auch die qualitative Breite eines SPZ repräsentiert wird. Eng mit Ärzten und Therapeuten arbeiten Psychologen in den SPZ zusammen, sie sind mit ca. 737 VK fast genauso stark vertreten wie die Fachärzte für KJM. Wenn man aber die Teilarbeitszeit miteinbezieht und die einzelnen "Köpfe" zählt, ist die Zahl mit ca. 1.058 Psychologen genauso hoch wie bei den ärztlichen Mitarbeitern.
Die Berufsgruppe der Heilmitteltherapeuten ist relativ homogen verteilt, hat aber in den letzten Jahren nur einen geringen Zuwachs zu verzeichnen und stellt insgesamt ein Viertel aller SPZ-Mitarbeiter dar. Diese Entwicklung hat unterschiedlichste fachliche, aber auch versorgungsmedizinische Gründe, sodass viele Patienten eher wohnortnah oder in Institutionen behandelt werden. Festzuhalten ist, dass es das klassische SPZ-Team bezogen auf eine homogene VK-Verteilung nicht mehr gibt. Demgegenüber stehen fachliche Spezialisierungen und entsprechende Zuständigkeiten innerhalb des SPZ jetzt eher im Vordergrund.
Zusatz-Fragestellungen
Unter dieser Rubrik können alle 4 Jahre Erkenntnisse über spürbare Trends bewertet werden, die im beruflichen Alltag spürbar sind, die aber noch nicht mit Zahlen unterlegt werden können. Bei der Online-Strukturerhebung 2022 standen bestimmte Bedarfe im Mittelpunkt. So sind bei den ärztlichen Leitern der hohe Anmeldezulauf und die dementsprechende lange Wartezeit ein alltägliches Problem. Diese Zahlen sind nur Schätzwerte, belegen aber die aktuelle Situation. Durchschnittlich hat jedes SPZ im Jahr 2022 ca. 1.000 Neuüberweisungen gehabt, wobei entsprechend der Größe des Einzugsgebietes des SPZ diese Zahl sehr streut. Die Wartezeit bis zur Erstvorstellung erstreckt sich bis zu einem Jahr. Neben den bereits oben beschriebenen finanziellen und somit wirtschaftlichen Problemen der SPZ gibt es natürlich auch bei der Akquise des Fachpersonals, insbesondere im ländlichen Raum, Lücken. Dies betrifft vorwiegend den ärztlichen, aber auch den Bereich der Heilmitteltherapeuten.
Aber seit den letzten 10 Jahren gibt es zusätzlich auch räumliche Probleme, um neu einzustellendes Personal Arbeitsraum zur Verfügung zu stellen, damit sie an der Patientenversorgung teilnehmen können. Viele SPZ sind mittlerweile 30 Jahre an der Patientenversorgung beteiligt und bezüglich der Raumkapazität an die Grenzen gestoßen. Zwei Drittel der SPZ sind in ein Krankenhaus integriert. Da sie als ambulantes Institut nicht der dualen Förderung des Krankenhauses unterliegen, ist die Zuständigkeit der Förderung für einen Neu- oder einen Rekonstruktionsbau und deren Förderung ein brennendes Problem. Eine Mitfinanzierung der Bauinvestitionskosten über die Quartalspauschale der GKV – analog der Finanzierung im KV-Vertragsarztsystem – ist aktuell nicht in Sicht und kann nur über eine juristische Klärung erfolgen. Andererseits ist eine Landesförderung über die Eingliederungshilfe – wie vor 20 Jahren noch möglich – aufgrund der jetzigen Haushaltslage kaum noch realisierbar.
Erstmals haben wir bei dieser Umfrage erheben können, wieviel Quadratmeter Nutzfläche den SPZ aktuell zur Verfügung stehen. 62 der 161 SPZ haben diese Frage beantwortet, sodass ein durchschnittliches SPZ mit einer durchschnittlichen Überweisungsscheinzahl von 4.422 pro Jahr eine durchschnittliche Nutzfläche von ca. 1.000 m2 zur Verfügung hat.
Insbesondere die AG Strukturdaten wird an diesem Thema weiterarbeiten, um Standards für räumliche Voraussetzungen für die Arbeitsfähigkeit eines SPZ zu erarbeiten, damit unsere Patienten nicht nur fachlich-inhaltlich, sondern auch von den Räumlichkeiten her optimal betreut werden können.
Erschienen in: Kinderärztliche Praxis, 2024; 95 (5) Seite 374-377




